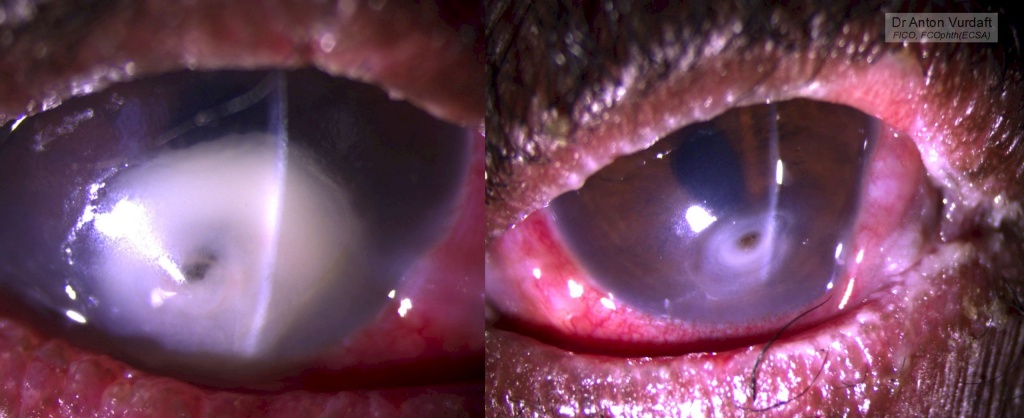
![]() EN: A case of August 2016 and one of the most dramatic eye cases I have met in Zambia. Relatively young 40yo lady presented with bilateral severest keratoconjunctivitis sicca and bilateral corneal ulcer with descemetocele (photos 1 and 2). She was HIV positive, on HAART therapy and had CD4 140 (which is very low). So, AIDS. Her symptoms with the eyes presented 4 months ago in May, concurrently with skin rash. She had been receiving HAART since 2015. Since may 2016 HAART had been canceled by HIV-specialists (who probably already then had suspected Stevens-Johnson syndrome).
EN: A case of August 2016 and one of the most dramatic eye cases I have met in Zambia. Relatively young 40yo lady presented with bilateral severest keratoconjunctivitis sicca and bilateral corneal ulcer with descemetocele (photos 1 and 2). She was HIV positive, on HAART therapy and had CD4 140 (which is very low). So, AIDS. Her symptoms with the eyes presented 4 months ago in May, concurrently with skin rash. She had been receiving HAART since 2015. Since may 2016 HAART had been canceled by HIV-specialists (who probably already then had suspected Stevens-Johnson syndrome).
Initially I was treating the case as possible gonococcal infection (gonococci do their job of killing the cornea very fast!), with ceftriaxone injections and topical antibiotic treatment. After one week of treatment deterioration followed. Upon multiple consultations with russian, zambian peers and HIV-specialists I initiated massive artificial tears therapy. HIV-specialists advised, that Stevens-Johnson syndrome indeed took place, most probably because of incorrect dosage of HAART treatment, that she had received (nevirapin twice as much as needed!). Such case reports were present in the literature.
The patient started developing symblepharon.
Very unfortunate was this case because of multiple reasons.
- The patient had extreme dryeness of the conjunctiva.
- The patient had bilateral involvement and probable Stevens. -> Conjunctival flaps were not possible.
- The patient had symblepharon, which was progressing. -> Tarsorrhaphy could have led to ankyloblepharon.
- The patient had AIDS and low CD4 -> systemic prednisolone could have caused more damage than profit. Also, it was probably late for that (the links are provided in russian text down there), or ineffective.
- The patient had presented extremely late (4 months!!).
- Frequent instillations of saline solution during admition helped a lot, the patient’s condition improved dramatically.
- The patient was not very compliant with artificial tears eye drops upon discharge… She returned with worsening (Photo 3).
- The patient had concurrent candidiasis, so the use of mucous grafts from oral cavity was contraindicated. Moreover, it doesn’t bring lot of wetness to the eye, as this mucous membrane has no goblet cells. Moreover, the mucous membrane surgeries are seen as not an option in Stevens-Johnson syndrome, which was said in lots of publications, that I had reviewed that time.
Unfortunately, in September 2016 I had lost contact with the patient. Once and if I get any info from my archive on what happened next with the treatment and outcome (which I have since forgotten unfortunately) – I will update the post.
![]() RU: Случай от августа 2016 г. (Цитаты из обсуждения архи-тяжёлого случая в Терра-Офтальмика):
RU: Случай от августа 2016 г. (Цитаты из обсуждения архи-тяжёлого случая в Терра-Офтальмика):
Женщина лет 40 с двусторонней язвой роговицы и симблефароном.
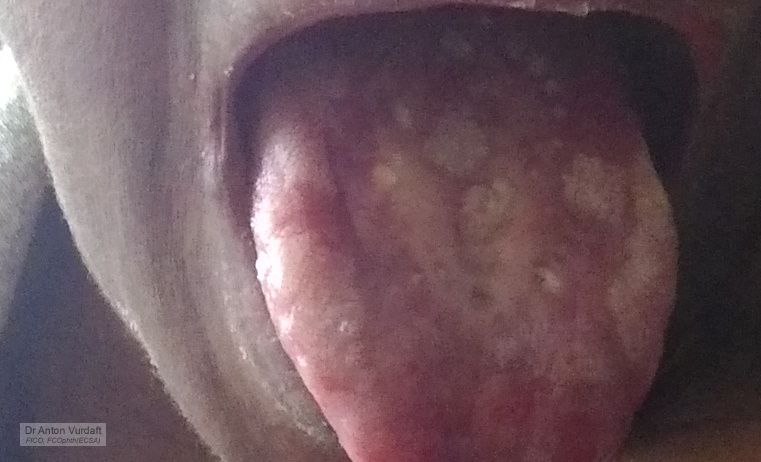
Выделяется блефарит, слизистое отделяемое, единичный трихиаз с обеих сторон, сухость конъюнктивы. Проблемы с глазами, со слов, начались с мая этого года (4 месяца!!!). Одновременно проявилась сыпь по всему телу (см. фото). Пациентка с ноября 2015 года на антиретровирусной терапии. В связи с данным эпизодом с мая терапию не применяет. CD4 140.
За время госпитализации одну неделю пациентка была на цефтриаксоне (в надежде, что это гонококк), кроме того принимала доксициклин, НПВС. В глаза шли циклоплегики и антибиотики. За неделю положительной динамики не отмечается, симблефарон скорее стал прогрессировать, инфильтрат слева тоже стал скорее больше. Возможно, язвы стерильные (посева не было). Язв или блистеров на теле не наблюдаю.
По большей части, с первого визита имеет десцеметоцеле с обеих сторон.
Дифдиагноз для двусторонней язвы с симблефароном?
Напрашивается знаменитый дерматологический диагноз, но очень нетипичный.
Ваша тактика по язвам, десцеметоцеле, и ваша тактика по симблефарону? Особенно интересуют сроки “ремонта” симблефарона.
Дифдиагноз включал по большей части инфекционные язвы роговицы и неинфекционные язвы роговицы. Последние включали в себя синдром Стивенса-Джонсона и глазной рубцующий пемфигоид. Случай глазного пемфигоида при ВИЧ описан в статье Mucous membrane pemphigoid in HIV patient: a case report. Кроме того, описаны и случаи Стивенса-Джонсона у пациентов с ВИЧ на фоне приёма ВААРТ.
Так как исключить гонококковую инфекцию, исключительно быстро убивающую роговицу, было невозможно – пациентка получала в начале лечения цефтриаксон. Местно пациентка получала антибактериальные капли часто и стероиды до 5 р.д. На фоне такого лечения появилось периферическое истончение роговицы ниже инфильтрата на правом глазу. Инфильтрат подозрительно разросся в камеру на левом глазу. Во время этой драмы я активно консультировался с коллегами из столицы, а также со специалистами ВИЧ.
Я думал, что развязкой истории был следующий факт. Спец по ВИЧ выявил неверное назначение ВААРТ с превышением дозировки невирапина в два раза. Случаи Стивенса-Джонсона на фоне этого препарата известны. Пациентка значительно улучшилась на фоне обильного смачивания глаз физраствором. Предполагаю что бокаловидные клетки были убиты Стивенсом-Джонсоном. Язвы значительно уменьшились на фоне инстилляций воды.
На фоне такого улучшения и после достаточно длительной (трёхнедельной) госпитализации 28 августа пациентка была выписана на амбулаторное лечение. Я планировал лечить симблефарон позже. Пациентка же на фоне такого лечения значительно ожила и смогла открывать глаза без боли.
Настоящая же развязка наступила позже. Девятого сентября 2016 года пациентка вернулась на контрольный осмотр (раньше, очевидно, не могла). Ситуация стала угрожающей. “После выписки пациентка применяла лишь некоторые капли (антибиотики и что-то ещё), но не увлажняющие (просто кончились0. Я увидел её лишь в начале этой недели, спустя примерно 10 дней после выписки. Инфильтраты громадные, сухость усугубила конъюнктиву и симблефарон… В общем, натуральное течение предположительно Стивенса-Джонсона во всей его красе. Прогноз, к сожалению, очень плохой. Думал даже про транспозицию выводного протока околоушной железы, но кажется – для этого очень поздно.”
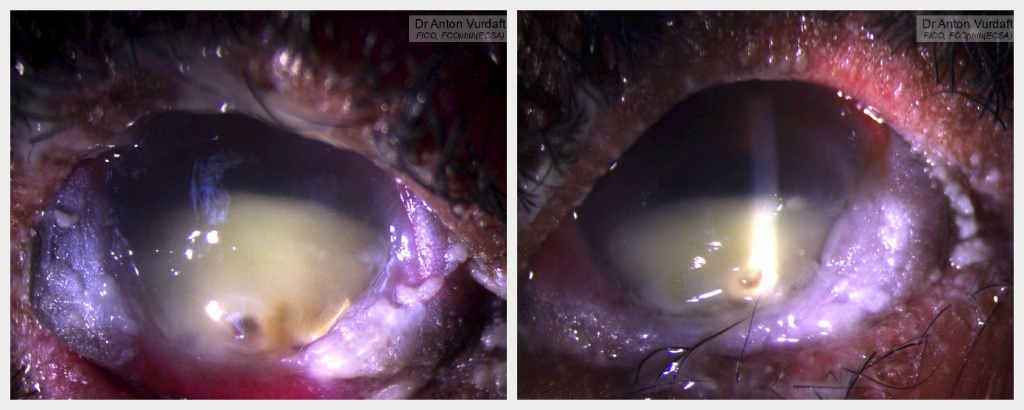
Photo 3: Stevens-Johnson Syndrome of the eye: severest keratoconjunctivitis sicca and bilateral keratitis with secondary infection (bilateral cornea abscess): 09.09.2016
Сложность случая была многогранна. Первое: вероятность того, что язвы были неинфекционными, а аутоиммунными – крайне высока. Системная противовоспалительная терапия стероидами была бы наверное неполезна (возможно разве что в острой стадии Stevens-Johnson??) и скорее невозможна (СПИД, крайне низкие CD4, можно было потерять не только глаза). Конъюнктивопластика была невозможна (пострадали оба глаза! катастрофическая сухость слизистой!). Придать глазам временный комфорт с помощью тарзорафии было разумеется опцией, но крайне опасной опцией – уже при первом контакте стремительно развивался симблефарон. С тарзорафией можно было получить анкилоблефарон (сращение век и быструю потерю роговицы). Пересадка слизистой из рта а) не могла помочь (в ней нет бокаловидных клеток!), б) была опасной (кандидоз слизистой ротовой полости).
Возможно могла помочь пересадка слизистой носа? (В ней есть бокаловидные клетки, и наверное меньше риск кандидоза). Не знаю. Публикации о глазном синдроме Стивенса-Джонсона не приветствуют любые манипуляции со слизистой. Возможно могла помочь транслокация протока околоушной железы в свод конъюнктивы для стабильного постоянного увлажнения? Это операция для виртуозов пластики, к сожалению, в тот момент таких специалистов в стране не было.
К сожалению, я не помню финал этой истории. Если когда-то раскопаю в своих архивах – обязательно допишу историю. Высок шанс того, что на фоне нового рекомендованного лечения (массивная антибиотико- и увлажняющая терапия) пациентка вернулась в свою неблизкую область и более меня не видела.